Le fond d’œil
Sa description reste d’actualité
La papille dans le glaucome
L’examen des modifications de l’aspect de la papille, qui est la visualisation de la tête du nerf optique au fond d’oeil, constitue, avec la mesure de la tension oculaire et le relevé du champ visuel, l’élément le plus ancien permettant de porter le diagnostic de glaucome. Il permet même à lui tout seul, dans les cas les plus avancés, de porter d’emblée le diagnostic. Le triptyque tension oculaire-fond d’œil-champ visuel reste encore d’actualité, même si l’interprétation est optimisée par les autres méthodes modernes d’investigation.
L’examen est réalisé le patient assis à la lampe à fente. Le fond d’oeil est réalisé avec une loupe grossissante interposée devant l’oeil, ou avec un verre d’examen placé sur l’oeil anesthésié. La dilatation de la pupille n’est pas obligatoire, mais permet parfois de mieux préciser les détails. Des relevés photographiques peuvent êtres réalisés (rétinographies), permettant de quantifier les différentes mesures de taille des composants de la papille, et d’effectuer des comparaisons dans le temps.
Que voit-on au fond d'oeil ?

La papille, émergence du nerf optique dans le globe oculaire, et la zone rétinienne péri-papillaire, peuvent être analysés au fond d’œil, mais la macula ne peut l’être qu’en OCT. Les fibres ganglionnaires maculaires sont atteintes précocement dans le glaucome.
Les fibres rétiniennes convergent vers la papille pour former le nerf optique. La macula (en rouge) est la zone de la rétine la plus dense en cônes visuels, lui permettant une vision très précise.
L'excavation papillaire
Le rapport C/D
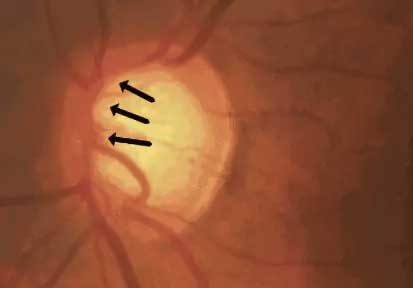
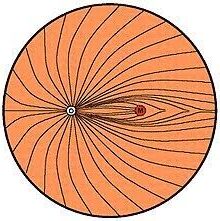
Une mesure essentielle est la taille de l’excavation papillaire, c’est à dire de la partie creusée de la tête du nerf optique (cratère délimité par des flèches). Cette mesure est rapportée à la taille totale du disque optique, c’est le rapport C/D pour cup/disk. C’est une visualisation directe du processus à l’oeuvre dans le glaucome (cf.Pathogénie). Plus ce rapport est grand, plus il est suspect. Cependant, toutes les grandes excavations ne sont pas synonymes de glaucome, elle est d’autant plus anormale que la taille du disque optique est petit, et inversement une large excavation papillaire peut rester normale si la papille est grande. Il faut également prendre en compte les anomalies morphologiques associées.
La papille normale
LA MORPHOLOGIE NORMALE
Toute papille excavée n’est pas pathologique, il est important de comparer les largeurs respectives de l’anneau neurorétinien (2) dans ses rapports avec l’excavation (1), dans les limites de l’anneau scléral (3).
LA REGLE ISNT
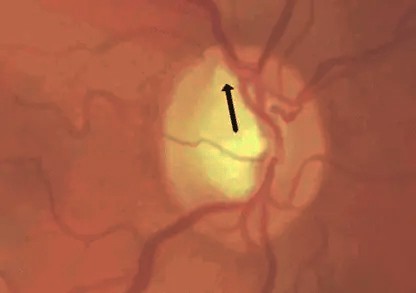
La largeur de l’anneau scléral doit être de moins en moins importante depuis la partie inférieure (I) vers la partie supérieure (S), puis en nasal (N), et enfin en temporal (T) : c’est la règle I>S>N>T. L’excavation apparaît ainsi globalement horizontale, la verticalisation de l’excavation étant un signe précoce de glaucome.
Anomalies le plus souvent rencontrées
Elles sont heureusement discrètes à côté des cas historiques d’excavation totale. Toutes ces anomalies sont rencontrées de manière caricaturale dans les glaucomes avancés, mais il faut dépister un glaucome bien avant ce stade, avant que les anomalies de la papille soient démonstratives, car le pronostic sera alors moins bon. C’est dire toute l’importance des examens complémentaires. La difficulté de caractérisation de la papille vient parfois aussi des profondes modifications de l’aspect du nerf optique dans certaines pathologies.
Ces anomalies morphologiques de la papille sont très souvent discrètes, difficiles à analyser au simple “coup d’œil”, d’autant plus que le cristallin est souvent opaque chez les personnes âgées. En particulier, une encoche de l’anneau neuro-rétinien est souvent discret, mieux vu à l’OCT. C’est donc tout l’intérêt, du point de vue clinique, de pratiquer des rétinographies successives avec comparaison des clichés dans le temps.
Tableaux très évocateurs
GLAUCOME DEBUTANT
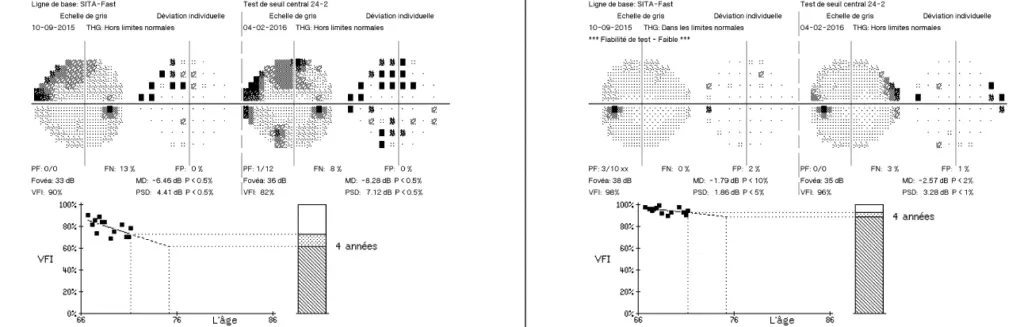
Dans ce cas de glaucome débutant, il existe une verticalisation nette de l’excavation avec rejet nasal des vaisseaux. Le diagnostic demandera à être confirmé par l’analyse OCT et le champ visuel.
GLAUCOME AGONIQUE
Voici un exemple caricatural de profonde excavation papillaire entourée de plusieurs zones d’atrophie péripapillaire. La lame criblée est bien visible au fond de l’excavation. La gravité du glaucome ne fait aucun doute.
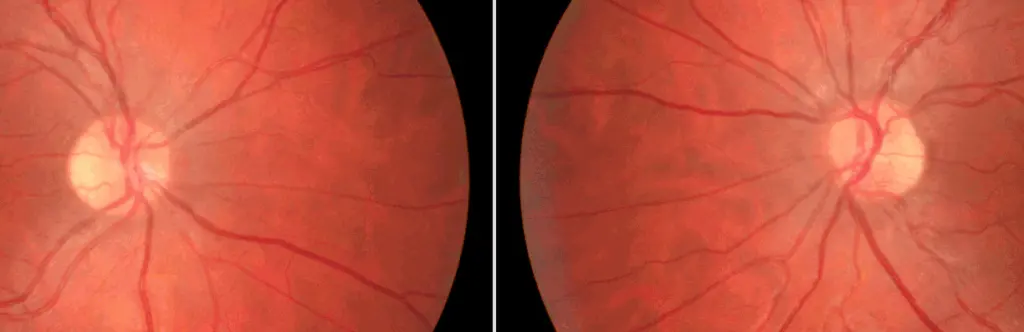
Les excavations atypiques
ABSENCE TOTALE D’EXCAVATION
Elle n ’est pas rare et n’est pas anormale. L’altération des fibres visuelles n’est pas visible, la papille est dite non contributive.
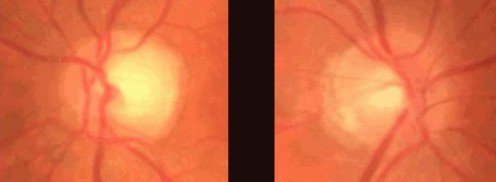
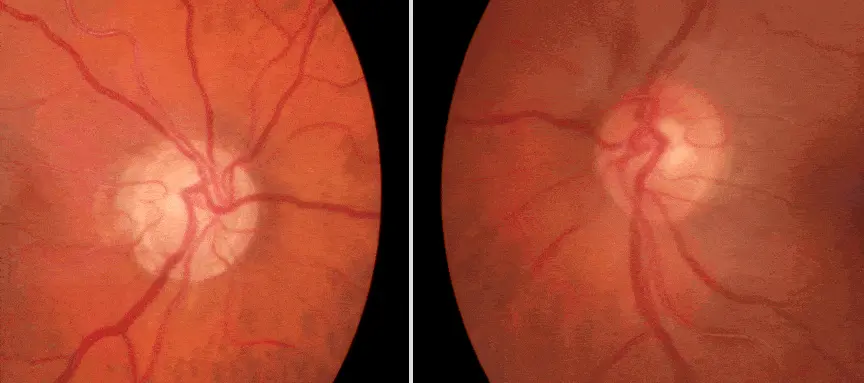
ASYMETRIE FORTE D’EXCAVATION
Elle est très suspecte de glaucome et engage à pratiquer des examens complémentaires quel que soit le chiffre de TO.
Les anomalies péripapillaires
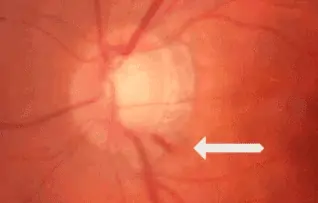
HEMORRAGIES PRE-PAPILLAIRES
Les hémorragies en flammèches signent l’évolutivité du glaucome. Elles peuvent apparaitre sur les rétinographies successives et comparatives.
L’atrophie péripapillaire
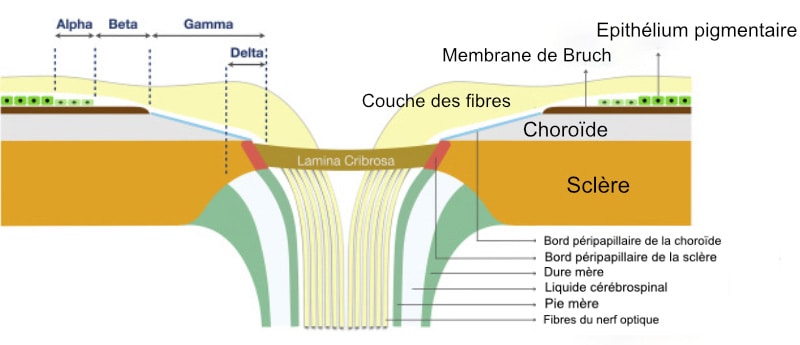
L’atrophie de la zone β péripapillaire, qui est un signe de gravité car il signe une atteinte des cellules neuro-sensorielles rétiniennes; elle est corrélée à l’atteinte de l’anneau neurorétinien papillaire. L’atrophie dans la zone α est en revanche présente sur des yeux normaux.
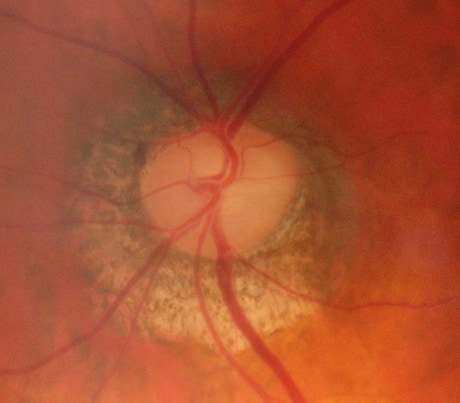
La très large atrophie péripapillaire
Elle peut perturber les mesures en OCT et il faut en tenir compte dans l’interprétation des résultats. De plus, une atrophie importante oriente vers une étiologie particulière, le glaucome à pression normale, où les anomalies vasculaires peuvent être prédominantes.
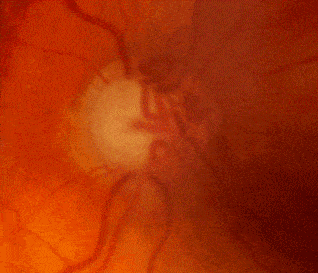
Les boucles veineuses pré-papillaires
Elles orientent vers l’existence d’une hypertension intra-cranienne associée au glaucome.
Quelques situations difficiles à interpréter
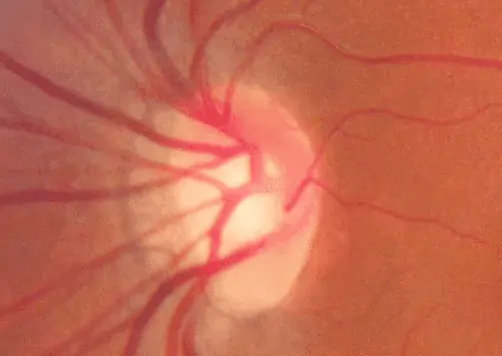
DYSVERSION PAPILLAIRE
Anomalie congénitale d’ouverture des vaisseaux papillaires avec hypoplasie de la tête du NO, entrainant des troubles du champ visuel. Les examens complémentaires feront la part des anomalies dues à un glaucome parfois associé.
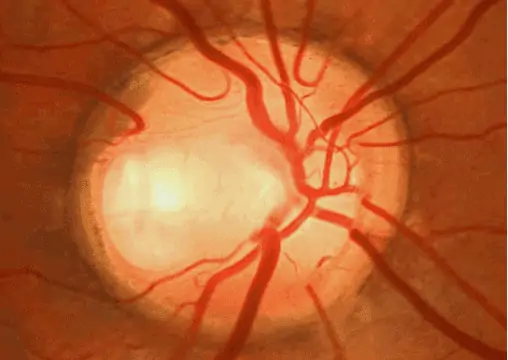
COLOBOME DU NERF OPTIQUE
C’est une agénésie d’une partie de la tête du nerf optique, avec une fossette plus ou moins large qui peut mimer parfaitement une excavation glaucomateuse.
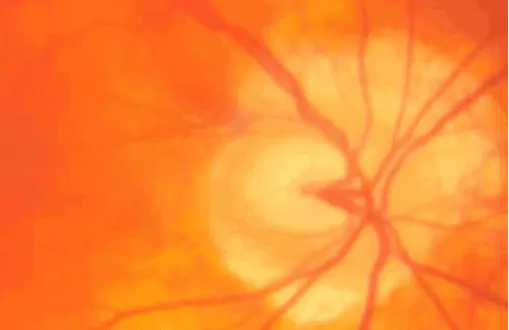
MYOPIE FORTE
La présence d’une atrophie chorio-rétinienne péripapillaire due à la myopie, avec aspect plat de la papille, rend plus difficile l’analyse du disque optique.
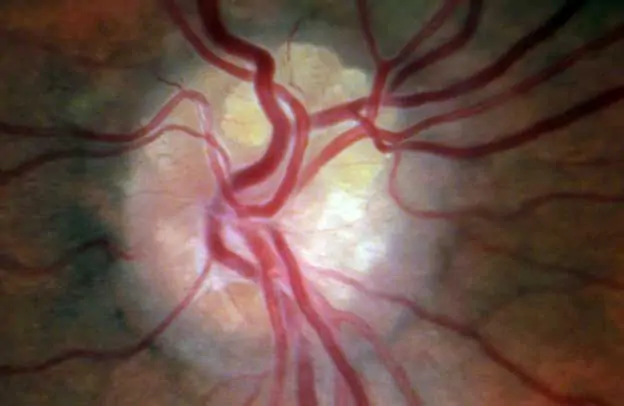
DRUSEN PAPILLAIRE
D’évolution habituellement bénigne, ces dépôts protéiques granulomateux entrainent une élévation du disque optique et vont masquer une atteinte des fibres optiques.

Pour aller plus loin
1)- La taille du disque optique. La taille de la papille est variable d’un sujet à un autre mais également entre les deux yeux. On considère une papille comme petite si le diamètre vertical est inférieur ou égal à 1,5 mm et comme grande si son diamètre est supérieur ou égal à 2,2 mm. Le nombre de fibres axonales est, en revanche, relativement fixe (entre 700 000 et 1 200 000). Ainsi une excavation sera d’autant plus pathologique si elle est observée sur un petit disque optique, tandis que ce sont les grandes papilles qui sont habituellement le siège d’une grande excavation. Les petits disques optiques sont plus fréquemment atteints de neuropathie optique ischémique antérieure aigüe et les grands disques sont à risque de développer un glaucome.
2)- La forme du disque. Il est le plus souvent ovalaire à grand axe vertical. Mais il y a des variations liées à la réfraction et des variations liées à des malformations comme les dysversions papillaire.
3)- La taille de l’anneau neurorétinien. C’est la structure essentielle à considérer, car elle reflète exactement le volume des fibres axonales constituants le nerf optique. Sa surface varie de 0,8 à 4,66 mm2. Sa taille est corrélée à la taille de la papille.
4)- La forme de l’anneau neurorétinien. Dans la plupart des papilles non dysmorphiques non glaucomateuses, l’ANR (anneau neurorétinien) est plus large en inférieur qu’en supérieur qu’en nasal puis enfin plus fin en temporal. C’est la règle mnémotechnique « ISNT » des Anglos-Saxons. Cette description clinique est différente de la densité des fibres mesurées en OCT. Les secteurs les plus riches en fibres en OCT sont situées en temporal supérieur et inférieur où convergent les fibres arciformes. La couleur de l’anneau neurorétinien a également son importance, la pâleur étant en faveur d’une neuropathie optique non glaucomateuse.
5)- La taille de l’excavation. La surface de l’excavation est corrélée à celle du disque selon l’adage « the larger the disc, the larger the cup ». L’excavation peut être en pente douce ou abrupt et alors plus facile à mesurer. Les petites papilles peuvent ne pas avoir d’excavation, dans ce cas l’excavation de la papille ne peut pas contribuer au diagnostic de glaucome. L’excavation peut apparaître uniquement à un stade avancé de la maladie. Une grande excavation n’est pas synonyme de glaucome si la papille est grande. Plusieurs éléments de l’analyse de la papille peuvent nous orienter vers une excavation physiologique : une excavation sur une grande papille, la symétrie de l’excavation, une excavation ronde à grand axe horizontal, le respect de la règle « ISNT ». A contrario la présence d’hémorragies, d’une encoche sur l’anneau neurorétinien, la présence d’une perte en fibres rétiniennes à l’OCT, une asymétrie de l’excavation supérieure à 0,2 témoignent de la présence d’un glaucome. Devant une grande excavation douteuse, une baisse d’acuité visuelle, une pâleur doivent faire rechercher une excavation non glaucomateuse (héréditaire, toxique, compressive, inflammatoire ou vasculaire).
6)- Le rapport C/D. La mesure du « C/D » vertical pour « Cup » sur « Disc » est limitée si on ne tient pas compte de la taille de la papille. Au-delà de 2,2 mm une papille pourra contenir une excavation physiologique de 6/10 et les mégapapilles (au-delà de 2,8 mm) peuvent être le siège d’une excavation de 8/10 ou plus. Ces big cup de ces grandes papilles ont des caractéristiques bien connues : symétriques rondes ou à grand axe horizontal. En deçà de 1,5 mm il n’y a pas d’excavation physiologique. L’examen du nerf optique n’est pas contributif et le diagnostic de glaucome se fera à l’OCT et au champ visuel.
7)- L’émergence du tronc central des vaisseaux. Plus la distance est importante entre le tronc central des vaisseaux et l’ANR plus l’atteinte de l’ANR est fréquente, à type d’encoche ou d’amincissement. Les vaisseaux circumlinéaires longent l’anneau neurorétinien, leur exclusion avec le temps stigmatise une diminution de l’ANR et donc un glaucome évolutif.
8)- Les hémorragies. Leur origine demeure encore mal comprise. Elles sont parfois difficiles à visualiser et plus facilement identifiables sur les rétinographies systématiques. Elles sont superficielles en flammèches, elles disparaissent en trois-quatre mois, elles marquent la conversion d’une HTO en glaucome ou l’aggravation du glaucome. Elles sont suivies d’une perte en fibres plusieurs mois plus tard.
9)- L’atrophie parapapillaire. Elle est plus fréquente dans le glaucome, où elle progresse, mais sa constatation isolée ne doit pas inquiéter. Elle est fréquente sur les yeux sains et chez les myopes. L’apport de l’OCT dans l’interprétation et la compréhension des mécanismes de l’atrophie péripapillaire a été importante. Ophtalmoscopiquement l’atrophie parapapillaire (innée ou acquise) peut être divisées en deux zones.
-La zone périphérique alpha (la plus loin du disque optique) est caractérisée par une hypo et/ou une hyperpigmentation irrégulière de l’épithélium pigmenté et un amincissement du tissu choroïdien. Elle correspond histologiquement à une atrophie de l’épithélium pigmenté et à une distribution irrégulière des granules de mélanine en son sein. Elle est généralement présente dans tous les yeux normaux.
-La zone bêta est plus proche du disque et se caractérise par une atrophie marquée de l’épithélium pigmentaire et de la choriocapillaire entrainant une visibilité marqué des gros vaisseaux choroïdiens et de la sclère qui semble à nue. Elle correspond histologiquement à la membrane de Bruch dénudée de sa couverture de cellules pigmentées. Elle se traduit au champ visuel par un élargissement de la tâche aveugle. Cette zone bêta n’est présente que dans 16 % des yeux normaux. En cas de glaucome, la zone bêta est en regard d’une altération de l’ANR. Elle est plus large dans le secteur où la perte de l’ANR est la plus marquée.
11)-La couche des fibres optiques. Elles sont visibles au fond d’œil avec une loupe et en lumière verte quand la pupille est dilatée et en l’absence de cataracte. En pratique, elles sont mieux analysées en OCT. Mais, attention, elles peuvent rester dans l’intervalle de confiance à OCT alors qu’elles se sont émoussées à cause d’une dégradation glaucomateuse.
Les grandes papilles au-delà de 2,2 mm : une telle papille pourra contenir une excavation physiologique de 6/10 et les mégapapilles (au-delà de 2,8 mm) peuvent être le siège d’une excavation de 8/10 ou plus. Les big cup de ces grandes papilles ont des caractéristiques bien connues : symétriques rondes ou à grand axe horizontal. Les petites papilles en deçà de 1,5 mm n’ont pas d’excavation physiologique, l’examen du nerf optique n’est alors pas contributif et le diagnostic de glaucome se fera à l’OCT et au champ visuel. L’apparition d’une excavation se fait à un stade très évolué de la maladie avec un déficit fonctionnel sévère.
Les dysversions papillaires : le nerf optique aborde la coque sclérale très obliquement avec une inclinaison plus ou moins forte du disque et du bouquet vasculaire. Cette situation est fréquente chez le myope mais peut également se rencontrer dans des yeux normaux et emmétropes. Le plus souvent l’inclinaison est temporale ou temporale inférieure. Dans ce cas la papille prend un aspect en gueule de four. En inférieur l’anneau neurorétinien peut être très mince avec en regard une atrophie péripapillaire. Cet aspect inné, fixé dès la naissance, peut évoquer une excavation glaucomateuse et la confusion est d’autant plus forte lorsque ces dysversions marquées sont associées à une amblyopie relative et à des scotomes évoquant des scotomes glaucomateux (arciformes limités par le méridien horizontal).
La myopie forte : en cas de myopie forte la papille présente souvent des particularités morphologiques (ovalisation, dysversion, pâleur diffuse, dysmorphie de taille, anneau scléral non visible). De plus la papille de la myopie forte peut ne pas se creuser car la lame criblée est propulsée vers l’avant au même niveau que la rétine. Il est souvent impossible d’identifier l’anneau neurorétinien mais dans certains cas la coudure des vaisseaux est d’un grand secours. Le diagnostic de glaucome est rendu encore plus difficile en raison des déficits au champ visuel en rapport avec l’atteinte rétinienne.
Le cas particulier de l’excavation comblée par des drusen : le diagnostic de glaucome dans ce cas est difficile car la papille ne s’excave pas et qu’il existe un déficit arciforme lié aux drusen.
Le diagnostic de colobome papillaire: il pose généralement moins de problème mais un examen hâtif du fond d’œil associé à un déficit du champ visuel peut faire poser à tort le diagnostic de glaucome.