La tomographie en cohérence optique
L’OCT a révolutionné la donne
L'OCT spectral domain
Cette pratique basée sur la cohérence optique a d’abord été mise au point pour examiner le fond d’œil, plus spécifiquement la rétine, dans les cas de perte d’acuité visuelle. Aujourd’hui, cette technique s’est développée et permet également d’étudier le nerf optique ainsi que le segment antérieur de l’œil.
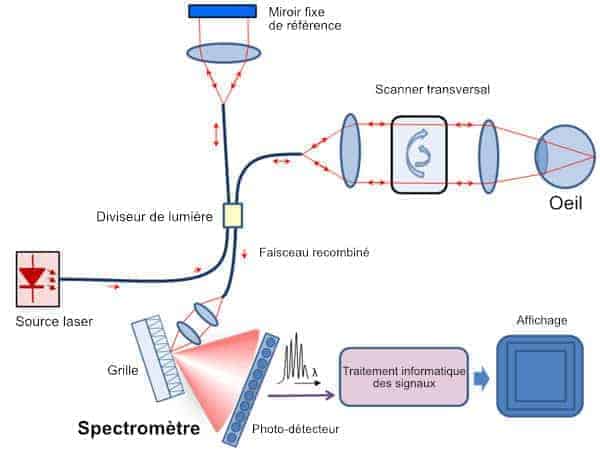
La tomographie par cohérence optique s’apparente à une échographie optique, où la lumière infrarouge vient remplacer les ultrasons. La lumière optique du laser est composée d’ondes de lumière cohérente, à partir desquelles sont produites des images en coupe : c’est le procédé de la tomographie.
A partir d’une source laser très puissante, le faisceau lumineux transporté par fibres optiques va être scindé en deux : une partie va aller se réfléchir sur un miroir fixe de référence, et une autre partie sur le globe oculaire, en réalisant un véritable balayage transversal et en profondeur du fond d’oeil. Les faisceaux réfléchis par la rétine sont constitués par une multitude d’échos traduisant chacun la présence d’une structure différente. Puis les deux paquets d’ondes réfléchies par le miroir et les structures oculaires sont recombinés et envoyés sur un spectromètre qui va analyser les différents échos et mesurer le spectre d’interférence entre eux par une analyse mathématique complexe dite de Fourier. Ce faisant, il va être possible de traduire les signaux optiques en mesures d’épaisseur des couches cellulaires, dont la résolution est de l’ordre de deux microns. Ces mesures sont visionnées sur un écran sous forme de schémas imitant des coupes anatomiques des structures oculaires traversées. Cette analyse structurelle est toujours à confronter avec les résultats du champ visuel.
Les structures anatomiques étudiées
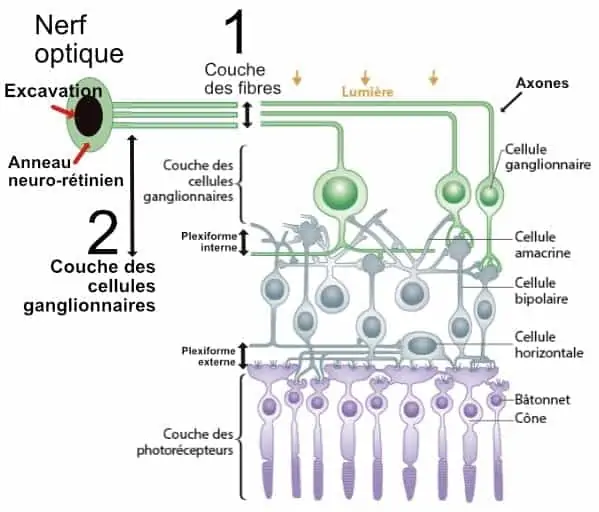
En fonction de l’anatomie des différentes couches de la rétine, les appareils OCT les plus récents permettent d’étudier
0 – le nerf optique au niveau de son excavation et de l’anneau neuro-rétinien immédiatement autour.
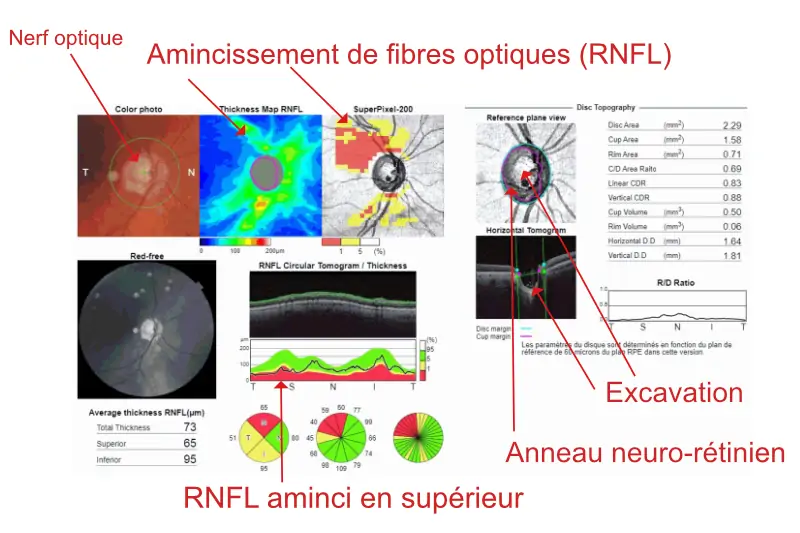
1 – la couche des fibres optiques qui prolongent les axones des cellules ganglionnaires et qui vont confluer pour former le nerf optique. Les mesures se feront en particulier autour de la papille pour une meilleure évaluation.
2 – le complexe des cellules ganglionnaires dans la région maculaire, dont la mesure correspond en fait le plus souvent à une sommation de la couche des cellules ganglionnaires et de la plexiforme interne.
Des erreurs de mesure
Elles sont fréquentes, et doivent rendre l’examinateur attentif aux conditions de mesure. Ces erreurs peuvent être en rapport avec :
1-des anomalies du globe oculaire fréquentes à partir d’un certain âge (rétine, vitré, cristallin). En particulier, après implantation d’un implant cristallinien, la RNFL est modifiée (augmentée).
2-des artéfacts liés aux mouvements du patient. Le temps d’acquisition des images est relativement long (1.5 secondes en moyenne). Un manipulateur entraîné est indispensable dans la pratique de l’examen.
Il existe en outre de nombreuses variables inter-individuelles et les données ne peuvent s’apprécier qu’en fonction de bases de données dite de référence ou « normative » tenant compte de l’âge : il existe une perte normale d’épaisseur de la couche des fibres rétiniennes avec l’âge, mais il faut tenir compte également de l’origine ethnique, de la taille du disque optique, de la longueur axiale du globe oculaire : la myopie forte s’accompagne d’une réduction du RNFL. Les bases normatives des OCT contiennent un nombre impressionnant de données recueillies à travers le monde.
La présentation des résultats
Elle se fonde sur l’anatomie rétino-optique, et comprend :
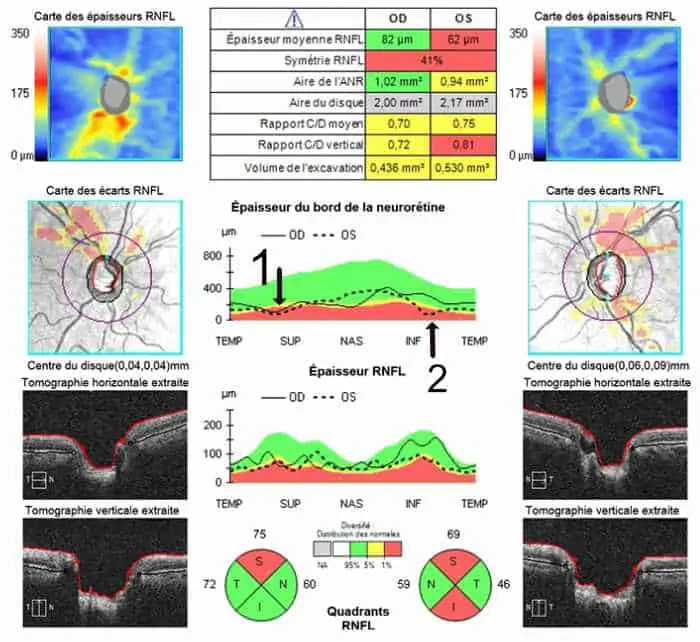
– l’analyse du nerf optique (excavation avec son rapport C/D, surface de l’anneau neuro-rétinien) désigné par «”ONH”
– l’analyse des fibres optiques autour de la papille désigné par “RNFL” .
– l’analyse des cellules ganglionnaires dans le tableau «”Macular cube”
L'analyse détaillée
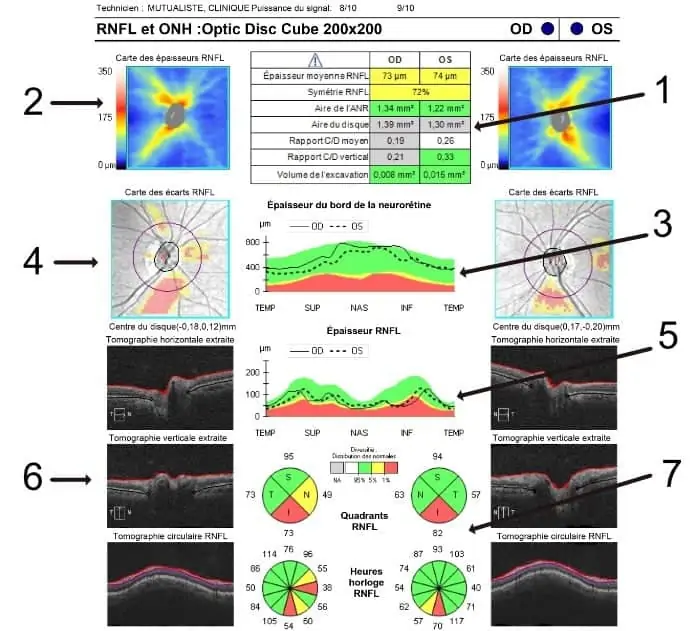
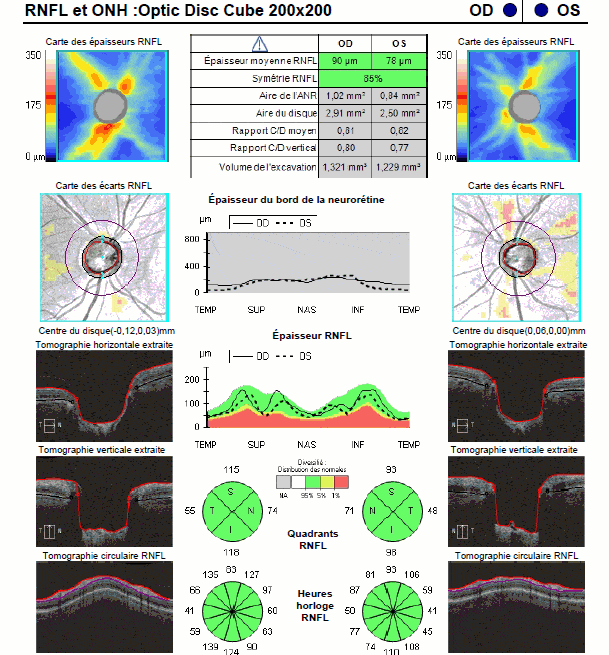
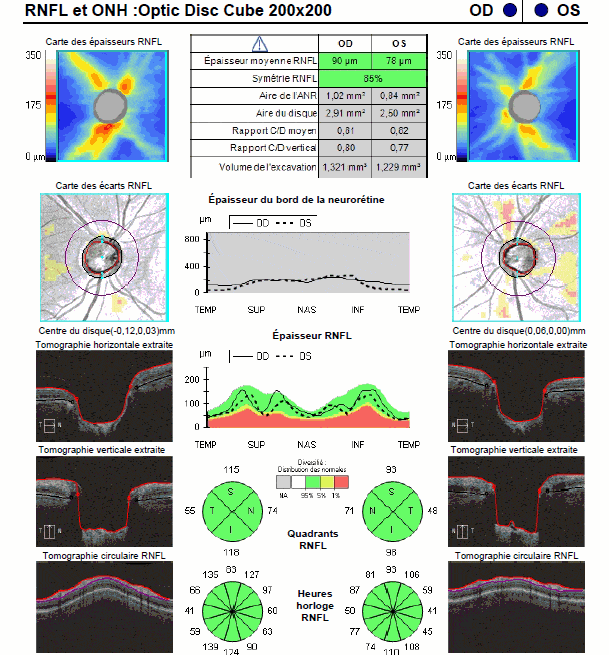
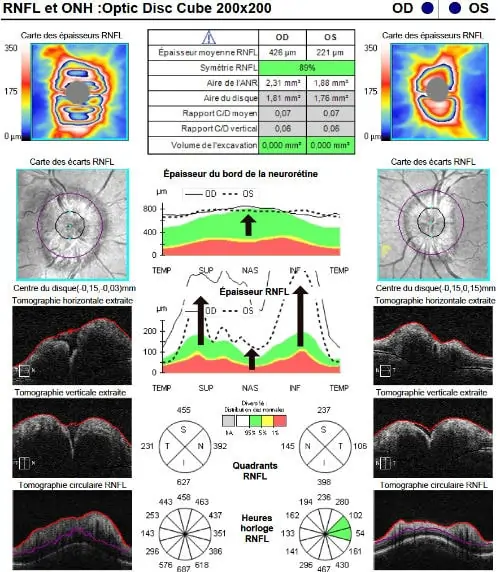
RNFL et ONH : optic disc cube
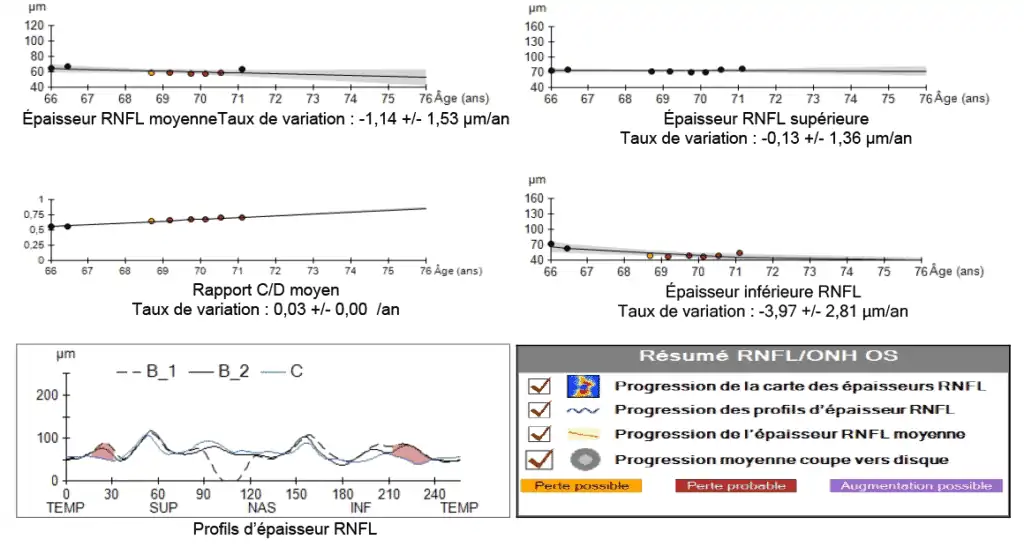
1 – Tableau résumé : tout ce qui est en vert est normal, rouge anormal. L’épaisseur moyenne de la couche des fibres optiques (RNFL) est un élément essentiel. Les autres paramètres concernent l’excavation.
2 – Cartographie des épaisseurs de la couche RNFL. La disposition en rayons de bicyclette des fibres avec des couleurs chaudes est normale.
3 – Épaisseur de l’anneau neuro-rétinien dans les différents quadrants à 360° autour du nerf optique. L’intervalle de confiance par rapport aux données de la base normative est illustrée par les zones verte (normale) et rouge (amincie).
4- Carte des écarts à la normale de la couche des fibres optiques dans la zone para-papillaire. Le cercle le plus interne représente les limites du disque optique. Le deuxième cercle est situé à quelques millimètres du centre du disque optique, zone d’analyse la plus intéressante car c’est l’endroit où les variations inter-individuelles sont les moins significatives.
5 – Déroulé d’épaisseur RNFL dans les différents quadrants (carte TSNIT).
6 – Visualisation de l’épaisseur des couches de la rétine suivant plusieurs plans de coupe de l’œil.
7 – Camembert de l’épaisseur des fibres optiques. Cette analyse sectorielle est d’une grande importance car les atteintes glaucomateuses évoluent de manière caractéristique de manière sectorielle, atteignant au début surtout les secteurs temporaux supérieurs et inférieurs. La zone nasale est la dernière atteinte en générale.
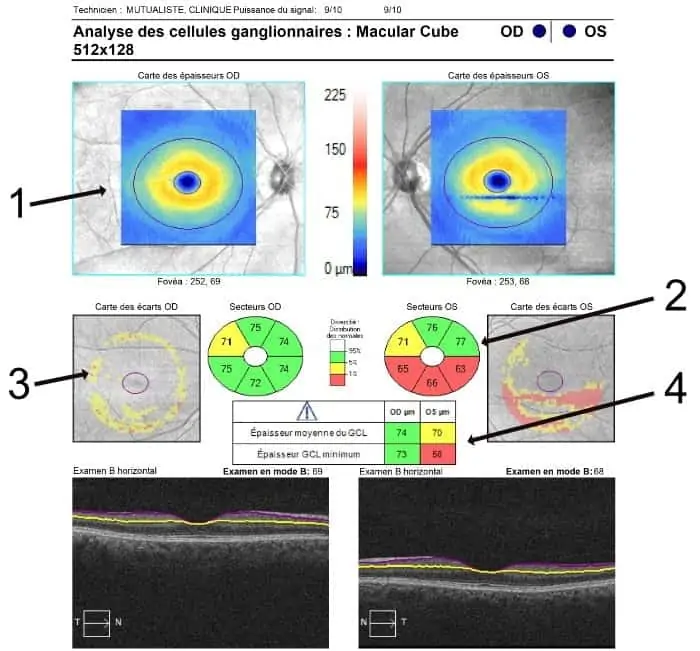
Macular cube (cellules ganglionnaires)
1 – Carte de l’épaisseur de la couche des cellules ganglionnaires. Les couleurs chaudes sont normales.
2 – Camembert des écarts à la normale au niveau de la région maculaire où l’épaisseur du complexe ganglionnaire est proportionnellement la plus importante. La couleur rouge est très anormale.
3 – Cartographie des écarts à la normale de la couche des cellules ganglionnaires. La couleur rouge prédominante indique avec un indice de probabilité très grand que la couche est amincie. La couleur jaune indique un indice moins fiable.
4 – Tableau des valeurs moyennes et minimales. L’atteinte maculaire sectorielle inférieure est typique
L’intérêt de l’étude du complexe ganglionnaire réside dans sa capacité à détecter très tôt des anomalies dans le glaucome, en particulier dans le secteur temporal inférieur, zone de grande vulnérabilité en raison de l’anatomie. C’est aussi une analyse précieuse lorsque le nerf optique est anormal (dysversion, drusen, atrophie parapapillaire). A contrario, cette analyse est impossible si la macula est anormale (DMLA, …). C’est donc une méthode sensible mais pas spécifique.
L'interprétation de l'examen
Les confrontations anatomo-cliniques
Les méthodes très sophistiquées d’étude morphologique des remaniements rétino-optique dans le glaucome, permises par les appareils modernes, pose paradoxalement le problème de leur valeur diagnostique. Outre les sources d’erreurs liées aux variations inter-individuelles précédemment citées, un autre problème est celui de la comparaison des résultats avec les données cliniques et les autres examens complémentaires. Dans quelle mesure est-il possible d’affirmer que les anomalies structurelles observées à l’OCT reflètent bien un glaucome évolutif qu’il faut traiter ? En particulier, si les anomalies du champ visuel ne sont pas superposables à l’OCT, de quel examen doit-on tenir compte en priorité ? Les réponses ne sont pas univoques ! L’intervalle des épaisseurs de la couche des fibres nerveuses chez un sujet normal est large, et on considère qu’une part importante de l’épaisseur doit être atteinte avant d’être stigmatisée par le logiciel de l’OCT. Il existe une dissociation fréquente entre les atteintes structurelles (OCT) et fonctionnelles (champ visuel). Ainsi, le champ peut s’altérer bien avant l’OCT dans 30% des cas. On peut toutefois noter que c’est l’inverse dans 70% des cas.
Le parallélisme parfait
Fond d’oeil-champ visuel-OCT
Les examens anatomiques représentés par l’OCT, l’examen subjectif incarné par le champ visuel et l’examen du fond d’oeil concordent parfaitement, et orientent vers une atteinte sélective d’un faisceau de fibres optiques.
Exemple 1

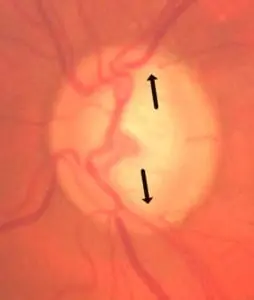
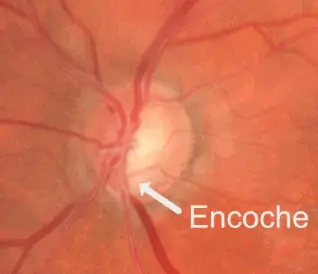
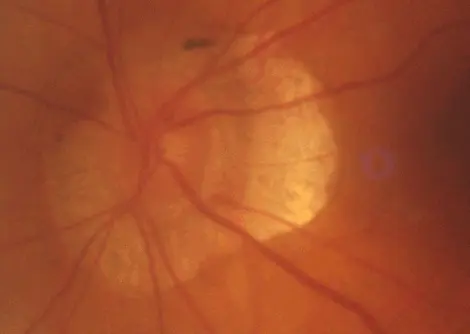
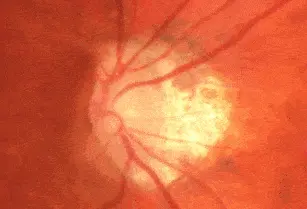
FOND D’OEIL : l’examen de l’anneau neuro-rétinien montre des encoches très nettes : du côté droit, en temporal supérieur, et du côté gauche, en temporal supérieur et en temporal inférieur.
OCT : l’examen de l’épaisseur du bord de la neuro-rétine montre un amincissement net en temporal supérieur pour les deux yeux (flèche 1), et en temporal inférieur également pour l’oeil gauche (flèche 2).
L’atteinte de l’épaisseur de la couche des fibres (RNFL) est parallèle, elle très bien visible dans la représentation en quadrants : temporal supérieur pour les deux yeux, et temporal inférieur pour l’oeil gauche seul.
Exemple 2
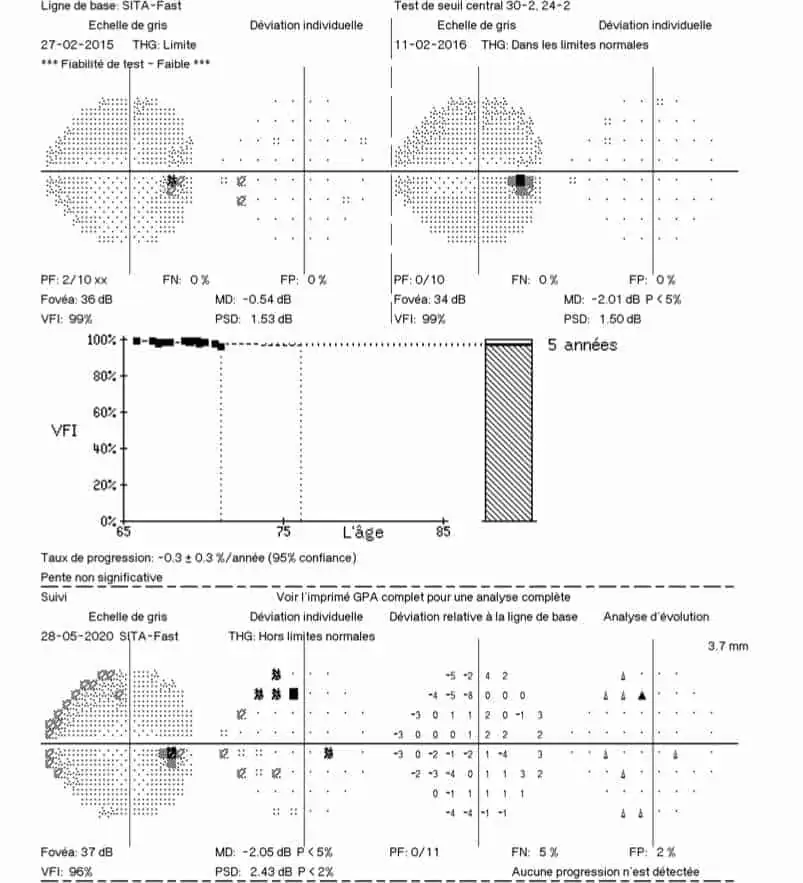
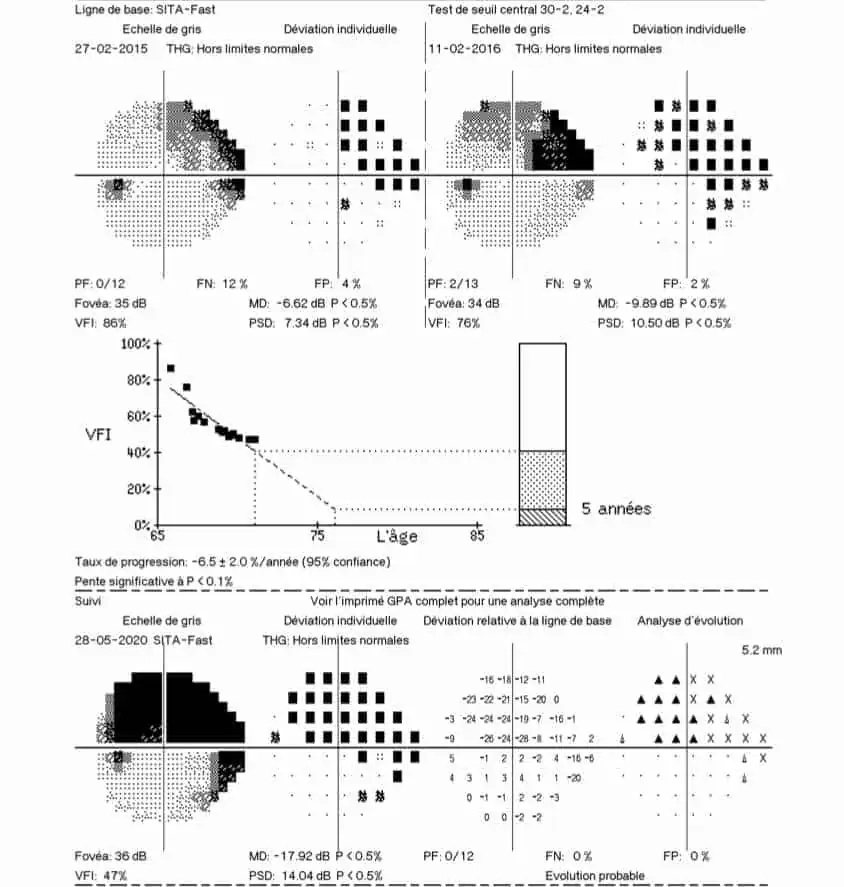
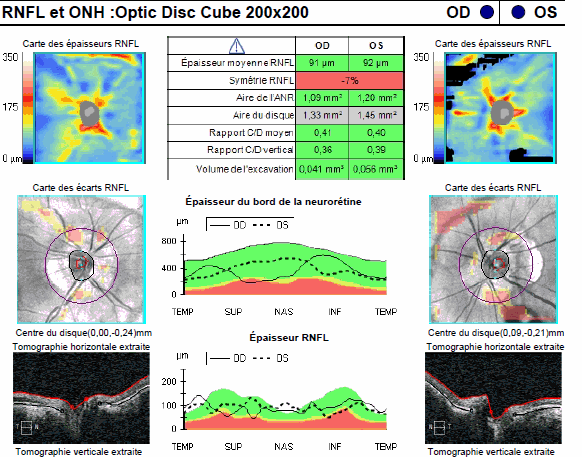
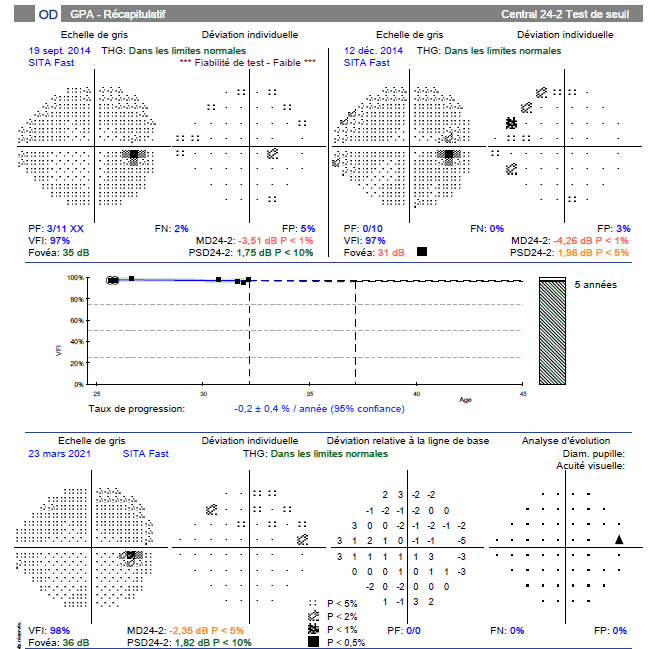
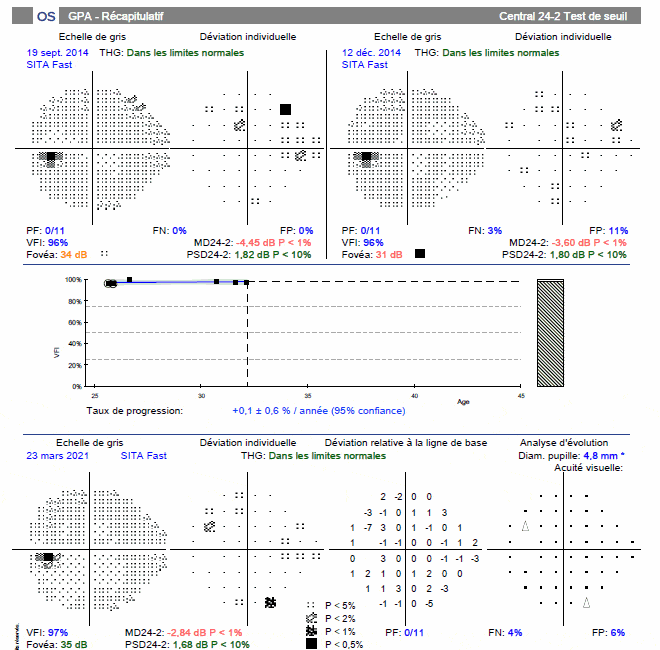
CHAMP VISUEL : Il confirme la normalité du nerf optique droit alors que le champ visuel gauche montre une atteinte temporale supérieure correspondant à l’encoche temporale inférieure du nerf optique (les images sont inversées au niveau rétinien). Le taux de progression au GPA est très significatif d’une aggravation.
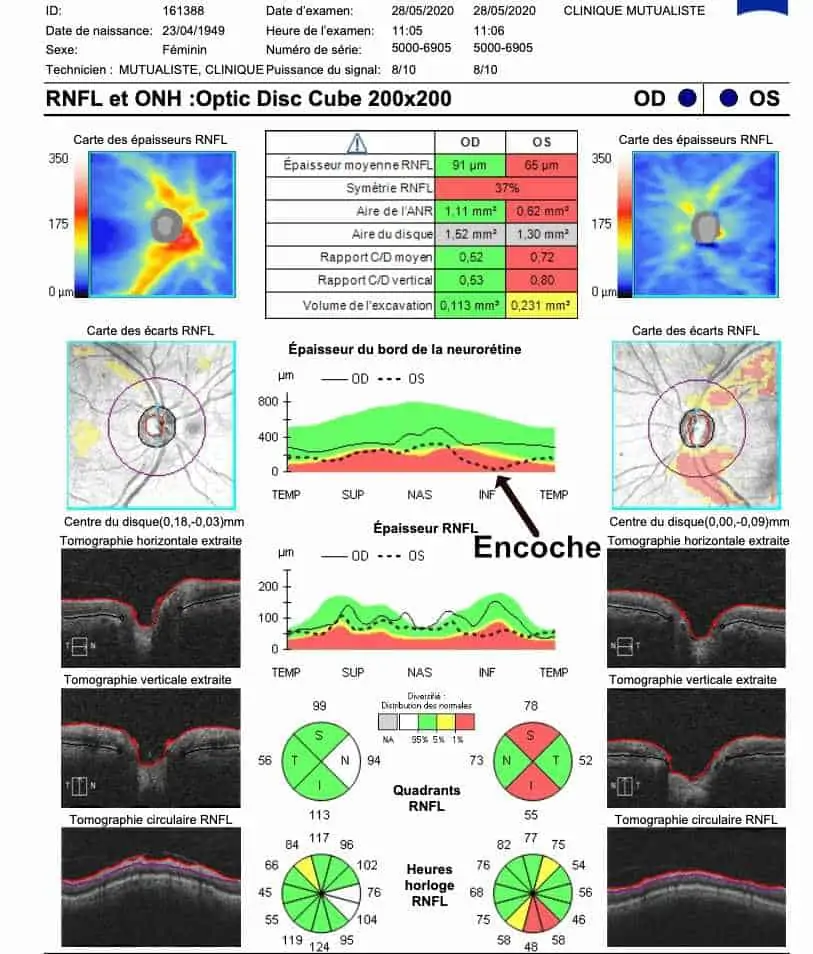
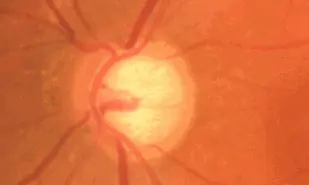
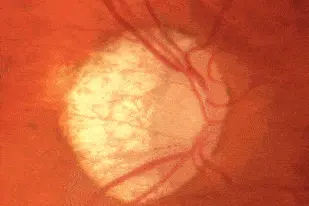
OCT : on visualise tout de suite la très importante asymétrie des données entre l’œil droit et l’œil gauche dans le tableau récapitulatif. Tous les paramètres des fibres et du nerf optique sont anormaux à gauche, et normaux à droite. En particulier, la courbe de l’œil gauche (en pointillés) montre nettement l’encoche temporale inférieure au niveau du bord de la neuro-rétine papillaire que l’on voit sur la photo du nerf optique. Cet amincissement se poursuit sur la courbe RNFL en temporal inférieur (et supérieur).
La discordance parfaite
Fond d’oeil-champ visuel-OCT
Le diagnostic de glaucome est certain au vu du fond d’œil et de la tension oculaire qui est élevée, mais le champ visuel et l’OCT reste normaux, quoique d’interprétation difficile en raison de la très grande excavation. Cette dissociation anatomo-fonctionnelle est plus fréquente chez le sujet jeune.
OCT : L’OCT est normal au niveau de l’épaisseur des fibres RNFL, dans tous les paramètres de l’examen. Mais si manifestement les valeurs absolues caractérisant l’excavation du nerf optique et l’épaisseur de l’anneau neuro-rétinien sont anormales, aucun intervalle de confiance n’est donné par la machine, car la base normative de cet OCT ne comporte pas de données comparatives considérées comme recevables par le logiciel. Ceci souligne la nécessité impérative de tenir compte de la clinique avant de porter un diagnostic. Cette patiente est bien évidemment traitée et on peut légitimement penser que c’est grâce à ce traitement que le champ visuel reste stable.
Des cas particuliers
Le cas de l'atrophie péripapillaire
En cas d’atrophie péri-papillaire importante. Il existe une importante atrophie péripapillaire des deux côtés. La tension oculaire et le champ visuel sont normaux. C’est une situation relativement fréquente. La courbe du RNFL est légèrement anormale mais elle est complètement déstructurée en raison de la présence de l’atrophie péripapillaire. Le reste de l’OCT n’est pas franchement anormal. seule l’évolution permettra de trancher.
Le cas de la dysversion papillaire
En cas d’association dysversion/atrophie péri-papillaire. Le diagnostic de glaucome n’est pas certain au vu du fond d’œil et de la tension oculaire, l’OCT est très anormal mais d’interprétation difficile car les anomalies anatomiques peuvent expliquer à elles seules les anomalies relevées à l’OCT. Seules les comparaison des courbes OCT et champ visuel lors de l’évolution seront décisives. La courbe GPA ne montrant aucune évolution, le patient n’est pas traité.
Le cas de l’oedème papillaire
L’hypertension intracranienne. Lorsqu’il existe une hypertension intracranienne chronique (HTIC), l’oedème papillaire consécutif à cette situation se traduit en OCT par une épaisseur très augmentée des couches des fibres RNFL et des bords de la papille. C’est le cas typique de la femme jeune obèse.
L'inversion de gradient translaminaire
Cette situation est à rapprocher des cas de glaucome avec inversion du gradient de pression translaminaire (cf glaucome à pression normale) où il n’existe pas d’oedème papillaire au fond d’oeil, mais une courbe des fibres très épaisse à l’OCT. Le diagnostic de glaucome n’est pas certain au vu du fond d’œil et de la tension oculaire, l’OCT est très anormal mais d’interprétation difficile car les anomalies anatomiques peuvent expliquer à elles seules les anomalies relevées à l’OCT. Seules les comparaison des courbes OCT et champ visuel lors de l’évolution seront décisives. La courbe GPA ne montrant aucune évolution, le patient n’est pas traité.

Quelques réflexions sur l'OCT
Malgré ses nombreuses sources d’erreurs tenant au principe même de l’examen, aux difficultés de mesure et aux variations individuelles, l’OCT reste un examen fondamental dans le diagnostic et le suivi des glaucomes. Il est préconisé de répéter cet examen plusieurs fois par an pendant les premières années, puis tous les 6 mois dans l’évolution. Un couplage avec le champ visuel est indispensable, en raison d’une perte de fiabilité dans la mesure de l’épaisseur des fibres nerveuses rétiniennes lorsque le glaucome est évolué. Dans tous les cas de figure, la clinique tient la place du « juge de paix » lorsqu’un conflit d’interprétation surgit avec les données fonctionnelles du champ visuel.