Les traitements chirurgicaux
Ils sont dominés par les microshunts
Les indications de la chirurgie
Comme le traitement médical, le but du traitement chirurgical est d’abaisser la pression intra-oculaire, soit en améliorant l’évacuation de l’humeur aqueuse en créant un émonctoire artificiel (filtrantes, microshunts), soit en tarissant sa production (endo-cyclophotocoagulation).
Les trois indications du traitement chirurgical sont :
1- Insuffisance du traitement médical : lorsque la pression intra-oculaire reste trop élevée sous traitement médical. Ce critère reste relatif, à évaluer en regard des atteintes fonctionnelles/morphologiques du nerf optique, c’est la notion de “pression cible” qui ne doit pas être dépassée.
2- Evolution péjorative malgré un traitement médical apparemment bien conduit. Lorsqu’il existe une dégradation du champ visuel/courbes OCT bien que la pression optimale soit atteinte, il faut envisager une autre méthode que l’on espère plus radicale.
3- Lorsque le traitement médical est mal toléré, localement ou lorsqu’existent des effets généraux indésirables qui tiennent aux collyres. Il faut toujours suspecter une mauvaise observance du traitement médical, parfois cachée par le patient, devant un glaucome qui va mal.
La dissection d’un chenal dans l’épaisseur de la sclère réalise une voie artificielle de filtration de l’humeur aqueuse vers l’extérieur de l’oeil.
Une prothèse artificielle creuse est intercalée entre la chambre antérieure et l’espace sous-conjonctival, réalisant un drainage de l’humeur aqueuse
Un faisceau laser va venir coaguler, sous le contrôle de la vue grace à des fibres optiques, les procès ciliaires afin de diminuer la secrétion de l’humeur aqeuse.
Les interventions combinées
La chirurgie de la cataracte, isolée ou en association avec une filtrante ou un shunt, est toujours intéressante à considérer en premier lieu car l’approfondissement de la chambre antérieure qui en résulte peut suffire à normaliser la tension oculaire.
La technique mono-manuelle visionnée sur cette vidéo est celle mise au point par le Pr RISS.
L'ablation du cristallin
Elle est de nos jours réalisée par une petite incision cornéenne permettant de fractionner le cristallin grâce à des ultra-sons, puis d’aspirer les fragments cristalliniens. Un implant souple est ensuite introduit par la même incision, il se déploit dans le sac capsulaire et corrige ainsi optiquement l’absence du cristallin. C’est la technique de la phaco-émulsification, sous anesthésie locale en hospitalisation ambulatoire.
La chirurgie combinée
Toutes les chirurgies du glaucome peuvent être réalisées dans le même temps qu’une phaco-exérèse, soit parce-que le traitement médical du glaucome est insuffisant, soit parce-que le cristallin joue un rôle aggravant dans l’hypertonie oculaire. Cependant, la plupart des opérateurs préfèrent opérer en deux temps pour un meilleur contrôle tensionnel. Cette vidéo illustre la première technique d’implantation d’un IMS sans volet scléral.
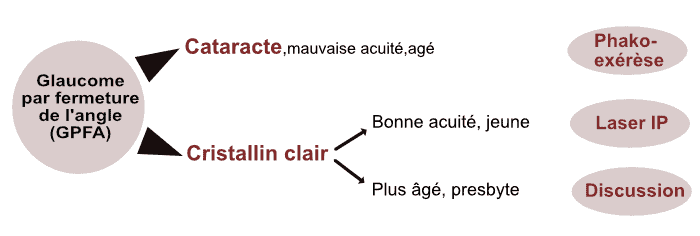
Place de la chirurgie de la cataracte dans le GPFA
La place de l’iridotomie laser par rapport à la chirurgie du cristallin a été clarifiée dans les dernières recommandations de l’EGS (Société Européenne du Glaucome), qui tiennent compte de l’âge et de l’existence d’une cataracte.

Pour aller plus loin
Le traitement médical a pour but de permettre d’abaisser la PIO à la pression cible et de décapiter les pics pressionnels qui sont plus amples chez les glaucomateux et ce d’autant plus que la PIO est élevée. Les pics pressionnels sont mieux maîtrisés par la chirurgie que par le traitement médical. Il ne faut pas attendre que l’atteinte du nerf optique soit trop grave pour proposer une chirurgie : d’une part le bénéfice sera modeste (on ne rattrape pas ce que l’on a perdu), et d’autre part, une chirurgie intempestive sur un nerf optique agonique risque d’aggraver encore la situation, voire d’entrainer la perte fonctionnelle du globe. Les meilleures indications chirurgicales sont celles qui prennent en compte une histoire complète de la maladie afin d’apprécier le risque évolutif vers une aggravation probable rapide : bien sûr les critères pressionnels et instrumentaux, en sachant que le champ visuel reste un examen subjectif et que l’OCT reste soumis à des aléas d’interprétation. Mais aussi le type même de glaucome auquel on a à faire : âge de début, antécédents familiaux, pathologie cardio-vasculaire associée, angle très étroit ou fermé, ou lorsque qu’il comporte du matériel anormal : glaucome pigmentaire, glaucome pseudo-exfoliatif. Dans ces derniers cas, le potentiel évolutif est grand dès lors que l’on assiste à une atteinte même légère du nerf optique, parfois même alors que le champ visuel reste encore normal.
Que faire devant un glaucome qui progresse trop rapidement
1) Vérifier le diagnostic Il faut vérifier que le patient possède bien un GAO et non pas une autre forme de glaucome à évolution rapide (par exemple pseudo exfoliatif) et que l’angle reste bien ouvert au fil du temps (en photopique et en mésopique) et il faut envisager une autre pathologie neurologique ou neuro-ophtalmologique en cas :
-de papilles plus pâles qu’excavées,
-de déficits atypiques du champ visuel croisant la ligne horizontale, hémianopsiques ou quadrantiques,
-d’atteinte de la fonction au champ visuel sans atteinte de la structure, une baisse précoce de l’acuité visuelle
-d’une évolution unilatérale rapide
-de sommolence diurne ou de ronflements, il faut alors rechercher des signes d’apnée du sommeil à l’enregistrement polysomnographique
-de céphalées ou autre signes neurologiques. Ne pas négliger les céphalées souvent considérées d’origines sinusiennes dont le patient ne parle même pas. Ne pas négliger non plus les acouphènes et les vertiges généralement attribués à un problème ORL isolé. Il faut alors faire une imagerie cérébrale et un bilan de neuropathie optique tumorale, cardiovasculaire, inflammatoire, génétique et métabolique.
2) Vérifier l’observance du traitement. Le caractère asymptomatique du glaucome ne motive pas les patients à prendre leur traitement surtout s’il est mal toléré. Au stade de déficits périmétriques, l’annonce du diagnostic est source d’anxiété qui peut influencer la prise en charge ( en excès en croyant bien faire ou l’inverse par désespoir) .
3) Vérifier la vitesse de progression. Le traitement de première est généralement un traitement médical sous forme d’une monothérapie ou d’une association fixe selon de niveau de pression initial. Un suivi régulier, au minimum deux fois par ans va vérifier l’absence de progression des déficits ou une progression compatible avec l’espérance de vie du patient et la sévérité des déficits. Les glaucomes débutants progressent lentement avec une perte de moins de 0,5 dB par an au champ visuel. L’étude de la progression en OCT est particulièrement importante au stade de glaucome pré-périmétrique ou au stade débutant. Inversement, à un stade avancé seul le suivi du champ visuel avec les logiciels d’analyse de la progression (analyse de tendance et d’événements) est intéressant; en effet à ce stade, le suivi n’est plus possible en OCT ( effet plancher).
4) Il faut alors majorer le traitement. Deux études récentes (une Canadienne et une française) ont formellement démontré l’effet d’une baisse pressionnelle additionnelle par majoration du traitement médical ou si besoin par laser ou chirurgie. Dans l’étude Canadienne, lorsque que le traitement initial baisse la PIO de 30% mais que les critères prédéfinis de progression sont atteints, une baisse additionnelle de 20% permet de réduire drastiquement le taux de progression de 0,36 dB / an à 0,11 dB/an. Dans l’étude Française, il y a une relation quasi-linéaire entre la baisse pressionnelle additionnelle et la diminution du taux de progression.





